Analisar e comparar as propriedades de transporte in vitro da secreção respiratória de aspeto mucoide (M) de indivíduos sem doença respiratória e de pacientes com doença pulmonar obstrutiva crónica (DPOC) e bronquiectasias estáveis.
MétodosForam avaliadas 21 amostras de indivíduos sem doença pulmonar submetidos a processos cirúrgicos, 10 amostras de pacientes com DPOC e 16 amostras de pacientes com bronquiectasias quanto ao transporte mucociliar (TMC), deslocamento na máquina simuladora de tosse (MST) e ângulo de contacto (AC).
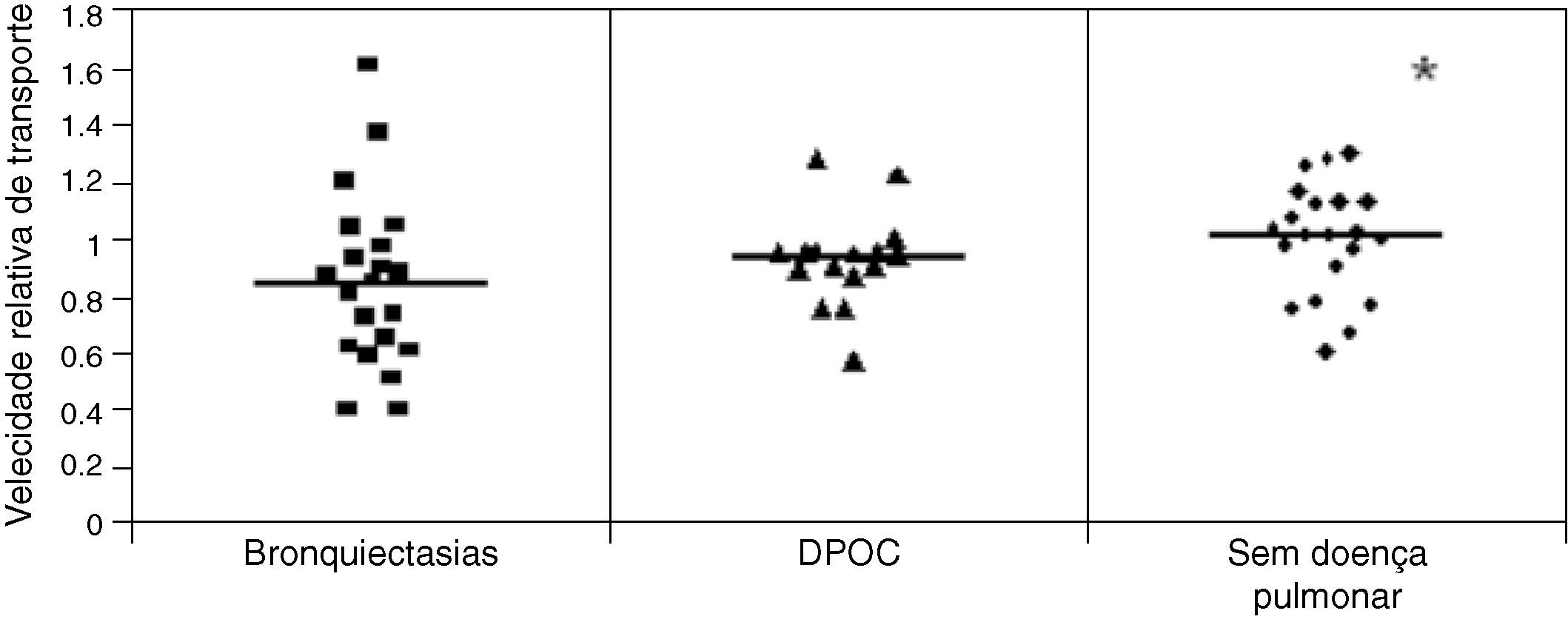
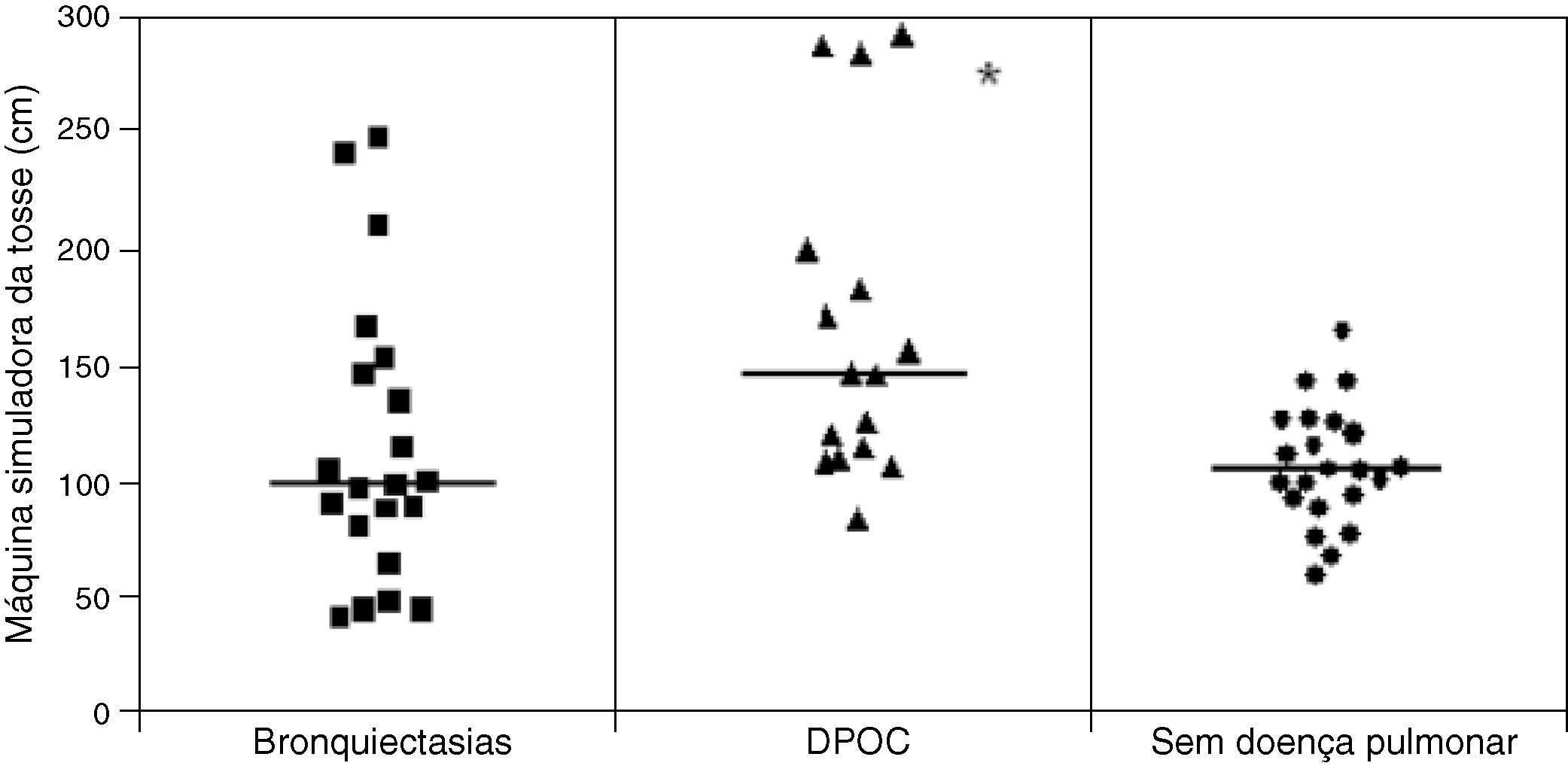
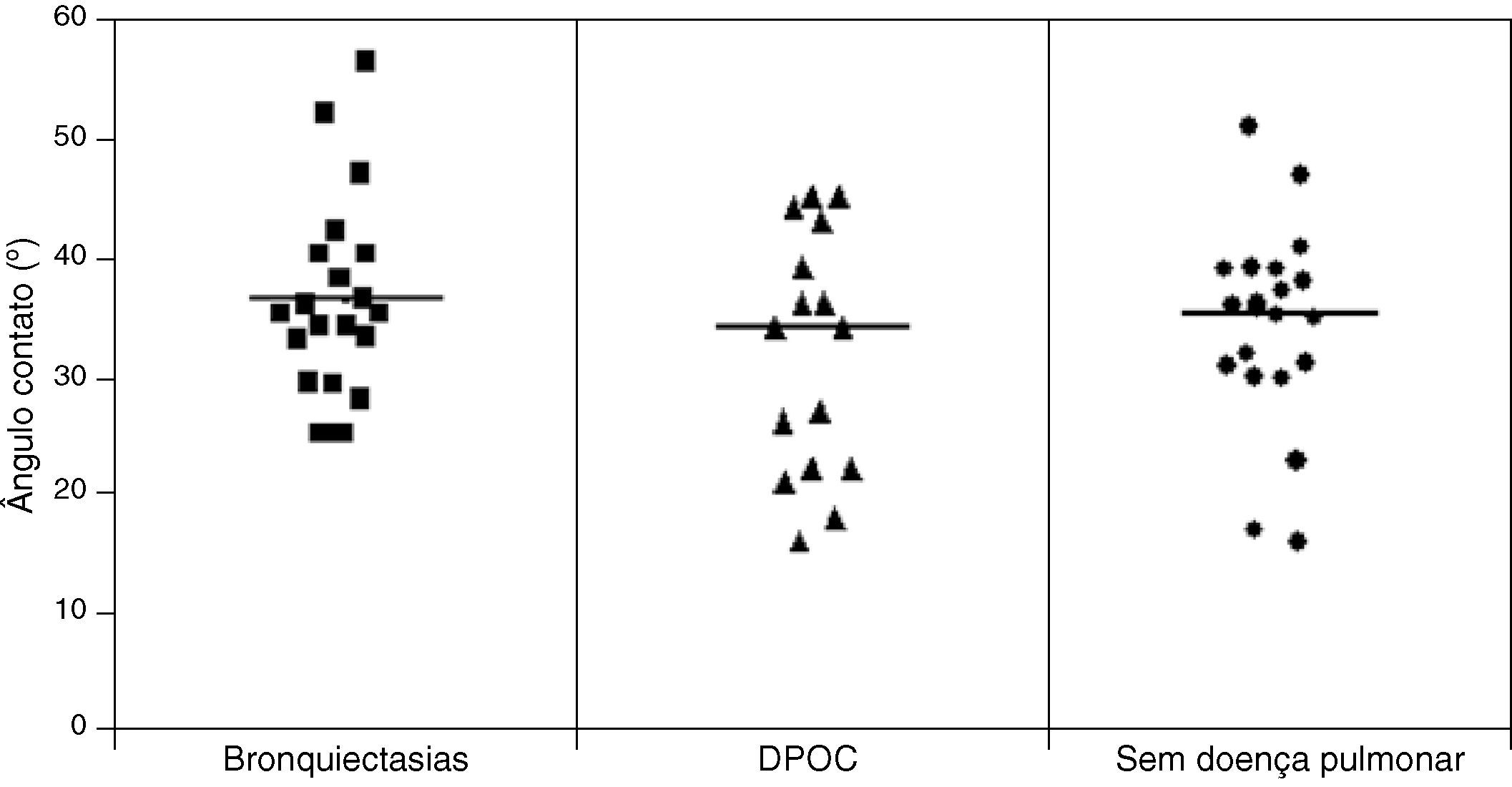
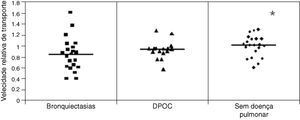
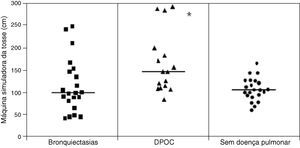
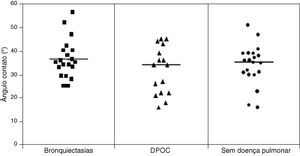
ResultadosFoi observado uma maior TMC das amostras de indivíduos sem doença respiratória (1,0±0,19) quando comparado com o dos pacientes com DPOC (0,9 1± 0,17) e bronquiectasias (0,76±0,23) (p<0,05), enquanto que o deslocamento na MST foi maior nos pacientes com DPOC (16,31±7,35cm) quando comparado com o de pacientes com bronquiectasias (12,16±6,64cm) e de indivíduos sem doença respiratória (10,50±25,8cm) (p<0,05). Não houve diferença envolvendo a avaliação do AC.
ConclusãoO muco respiratório dos indivíduos saudáveis tem um melhor transporte ciliar do que o de pacientes com doenças respiratórias. No entanto, o muco de pacientes com DPOC tem uma melhor transportabilidade pela tosse, sugerindo que esses pacientes apresentam adaptações para tais mecanismos de defesa, enquanto que os pacientes com bronquiectasias têm deficiência no transporte ciliar, assim como no transporte pela tosse.
To characterise and compare the in vitro transport properties of respiratory mucoid secretion in individuals with no lung disease and in stable patients with chronic obstructive pulmonary disease (COPD) and bronchiectasis.
MethodologySamples of mucus were collected, from 21 volunteers presenting no lung disease who had undergone surgery, from 10 patients presenting chronic COPD, and from 16 patients with bronchiectasis. Mucociliary transport (MCT), transport by cough (SCM), and contact angle (CAM) were evaluated.
ResultsMCT was found to be greater in healthy individuals (1.0±0.19) than in COPD (0.91±0.17) and bronchiectasis (0.76±0.23) patients (p<0.05), whereas SCM was greater in COPD patients (16.31±7.35cm) than in patients with bronchiectasis (12.16±6.64cm) and healthy individuals (10.50±25.8cm) (p<0.05). No significant differences were observed between the groups regarding CAM.
ConclusionMucus from healthy individuals allows better mucociliary transport compared to that from patients with lung diseases. However, the mucus from COPD patients allows a better transport by coughing, demonstrating that these individuals have adapted to a defence mechanism compared to patients with bronchiectasis, who have impairment in their ciliary and cough transport mechanisms.
O sistema respiratório apresenta importantes mecanismos para se defender da penetração de partículas nocivas do meio ambiente1. O principal mecanismo nos indivíduos saudáveis é o transporte mucociliar, que elimina partículas impactadas no trato respiratório por meio da efetiva interação entre muco respiratório e cílios.
Em condições normais, o muco respiratório distribui-se numa camada de 5μm pela árvore brônquica e o volume de produção de secreção é mínima e varia, aproximadamente, entre 10 e 100ml/d, não sendo suficiente para estimular os recetores de tosse2. No entanto, em condições de agressão ao trato respiratório, como a exposição a poluente ou em caso de doenças respiratórias já instaladas, como a doença pulmonar obstrutiva crónica (DPOC) ou a bronquiectasias, há um aumento da espessura da camada do muco, um comprometimento de suas propriedades físico-químicas e, ainda, uma alteração de seu aspeto macroscópico, favorecendo a produção de um muco mais viscoso. Essas alterações prejudicam a efetividade do transporte mucociliar, que pode passar a ser compensado pelo mecanismo de tosse3⿿5.
O transporte do muco respiratório em diferentes doenças respiratórias pode estar relacionado com diversos fatores, como a doença de base, os episódios de infecção, o tempo e agressão da doença e as drogas utilizadas4⿿7, por provocarem alterações no próprio muco, alterando, assim, o aspeto macroscópico da secreção assim como seu transporte pelo sistema ciliar ou pelo fluxo aéreo8,9.
Assim, esse estudo apresentou como objetivo comparar as propriedades de transporte in vitro da secreção respiratória de aspeto mucoide em indivíduos saudáveis e em pacientes com doenças respiratórias, como DPOC e bronquiectasias estáveis.
Material e métodosEsse estudo foi aprovado pelo Comité de ÿtica Local e os participantes assinaram um termo de consentimento.
Foram recolhidas amostras de secreções respiratórias mucoides de 47 indivíduos, sendo:
-
21 voluntários saudáveis, submetidos à intervenção cirúrgica com os procedimentos de anestesia geral e intubação orotraqueal.
-
10 pacientes com DPOC estáveis selecionados de acordo com os critérios estabelecidos pela American Thoracic Society (ATS).
-
16 pacientes com bronquiectasias não secundária a fibrose cística confirmada pela tomografia computadorizada.
Os pacientes foram instruídos a realizar a tosse e a expetorar num recipiente de vidro coberto com gaze para que a saliva fosse separada e houvesse redução de contaminação das amostras expetoradas. A amostra selecionada foi depositada em Eppendorf e coberta com óleo de vaselina, a fim de evitar a desidratação10, e congelada11.
Voluntários saudáveisAs amostras foram recolhidas imediatamente após a retirada do tubo endotraqueal, sendo que a secreção depositada no interior do tubo foi removida com auxílio de um cotonete, seguindo os critérios e procedimentos descritos por RUBIN et al12.
Os parâmetros avaliados foram:
Transporte mucociliar in vitroO palato de rã é um sistema conveniente para estudar o transporte mucociliar, dada a sua semelhança com as vias aéreas dos vertebrados. Anestesiadas, as rãs foram decapitadas, desarticulados das suas mandíbulas, e a parte superior da cabeça foi removida. O palato de rã foi mantido em geladeira a 4°C por 2 d, cobertos com filme plástico numa câmara humidificada para recolher o muco de sapo. A atividade ciliar foi mantida sob estas condições experimentais. O transporte de uma amostra de muco foi determinado utilizando um microscópio estereoscópico equipado com uma ocular reticulada. A velocidade da amostra foi comparada com a velocidade de transporte de muco da rã, e os resultados foram expressos em termos da velocidade relativa13⿿15.
Transporte pela tosseFoi utilizada, para essa avaliação, a máquina simuladora de tosse adaptada de King et al., 198516. Um cilindro de ar comprimido com um manómetro serve como uma fonte de gás. A libertação de gás é controlada por uma válvula de solenoide e um temporizador capaz de simular o tempo de fluxo da tosse. O transporte pela tosse é calculado determinando-se o deslocamento do muco no interior de um tubo cilíndrico de acrílico com o auxílio de uma régua de milímetro13⿿15.
ÿngulo de contactoO ângulo de contacto representa a tensão de superfície do muco no plano e superfície sólida. O ângulo formado entre a superfície de vidro e muco foi medido por meio de um goniómetro em ampliação de 20 x. A amostra foi avaliada apenas uma vez e medida em graus14,15.
Análise estatísticaFoi utilizado o ANOVA, seguido pelo teste Tukey e a correlação de Spearman. O nível de significância adotado para cada teste foi de 0,05 ou 5%.
O tamanho da amostra foi calculado para o transporte da máquina de tosse como o resultado principal, com base em dados de Tambascio et al., 201014, considerando uma diferença média de 2,41, um desvio padrão de 1,88, um poder de 90% e α de 5%. O tamanho da amostra foi estimado para 10 pacientes.
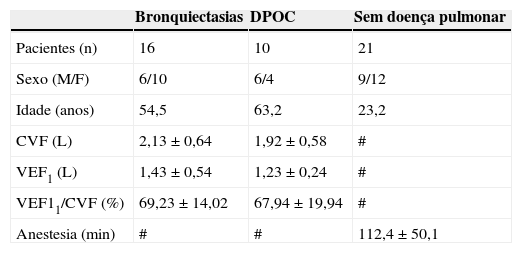
ResultadosNa tabela 1 encontram-se os dados dos 47 integrantes da pesquisa incluídos nos grupos de bronquiectasias, DPOC e sem doença pulmonar quanto ao número de indivíduos para cada grupo, sexo, idade, valores espirométricos e tempo de anestesia.
Número de pacientes, sexo, idade, CVF, VEF1, VEF1/CVF e duração anestésica para os grupos bronquiectasias, DPOC e sem doença pulmonar
| Bronquiectasias | DPOC | Sem doença pulmonar | |
|---|---|---|---|
| Pacientes (n) | 16 | 10 | 21 |
| Sexo (M/F) | 6/10 | 6/4 | 9/12 |
| Idade (anos) | 54,5 | 63,2 | 23,2 |
| CVF (L) | 2,13±0,64 | 1,92±0,58 | # |
| VEF1 (L) | 1,43±0,54 | 1,23±0,24 | # |
| VEF11/CVF (%) | 69,23±14,02 | 67,94±19,94 | # |
| Anestesia (min) | # | # | 112,4±50,1 |
Em relação à história de tabagismo, no grupo com bronquiectasias, um paciente era fumador (média 0,7 anos/maço) e 3 eram ex-fumadores (média 5 anos de cessação) enquanto que, no grupo de pacientes com DPOC, 2 pacientes eram fumadores (média 30, 34 anos/maço) e 7 eram ex-fumadores (média 8 anos de cessação).
O transporte mucociliar foi maior no grupo dos indivíduos saudáveis quando comparado com o grupo de pacientes com DPOC e bronquiectasias (p<0,05): Grupo Saudáveis (1,0±0,19), Grupo DPOC (0,91±0,17) e Grupo Bronquiectasias: (0,76±0,23) (fig. 1).
O deslocamento na máquina simuladora de tosse foi maior no grupo de DPOC quando comparado com o grupo de indivíduos saudáveis e com o grupo de bronquiectasias (p<0,05): Grupo Saudáveis (10,50±25,8cm), Grupo DPOC (16,31±7,35) e Grupo Bronquiectasias: (16,31±7,35) (fig. 2).
Distribuição da média do deslocamento na máquina simuladora de tosse dos pacientes com bronquiectasias, DPOC e sem doença pulmonar
*Deslocamento na máquina simuladora de tosse maior nos pacientes com DPOC quando comparado com o dos pacientes com bronquiectasias e com os indivíduos sem doença pulmonar.
Não foi encontrada diferença estatística significante quando comparados os valores do ângulo de adesão entre os 3 grupos (Grupo Saudáveis=34,16±8,41°; DPOC=34,5±10,9° e bronquiectasias=36,78±7,56°) (fig. 3).
Todas as amostras analisadas apresentavam o aspeto macroscópico mucoide.
DiscussãoNesse estudo, foram avaliados os índices de transporte da secreção respiratória em indivíduos saudáveis e em pacientes com doenças respiratórias como DPOC e bronquiectasias. Os resultados mostraram maior velocidade relativa de transporte ciliar do muco de indivíduos sem doença respiratória quando comparado com os grupos com doença respiratória e maior deslocamento na máquina simuladora de tosse nos pacientes com DPOC em relação aos indivíduos normais ou com bronquiectasias.
Esses resultados confirmam a adequação do muco respiratório dos indivíduos sem doença pulmonar ao transporte ciliar e mostram que as alterações do muco dos pacientes com DPOC são adequadas para o transporte por tosse, enquanto que os pacientes com bronquiectasia, submetidos a agressões frequentes, têm os mecanismos ciliar e por tosse prejudicados.
Outros autores avaliaram o transporte de secreções em doenças como bronquiectasias17⿿19, bronquite crónica17 e fibrose cística17. No entanto, o aspeto macroscópico ou outro parâmetro indicador da purulência não foi avaliado. Lopez-Vidriero e Reid20 relacionaram a viscosidade e os marcadores químicos de secreção respiratória de diferentes aspetos macroscópicos em fibrose cística, bronquite crónica, asma e bronquiectasias; porém, não houve análise de nenhuma amostra de muco mucoide no grupo de pacientes com bronquiectasias.
Tanto quanto é do nosso conhecimento, este é o primeiro estudo que analisou a transportabilidade ciliar e por tosse de pacientes com DPOC e bronquiectasias, comparados com indivíduos sem doença pulmonar, selecionando, entre os pacientes, apenas secreção de característica mucoide, a fim de diminuir os fatores de confusão envolvidos no comprometimento do transporte. Independente da doença de base, a maior purulência pode estar relacionada com a conformação estrutural do muco respiratório, alterando, consequentemente, o seu perfil reológico e índices de transporte8.
Estudos prévios encontraram em secreção respiratória de aspeto purulento, caracterizada pela coloração amarela/verde, em pacientes com bronquiectasias9,21, DPOC22,23 e bronquite crónica21, a presença de marcadores inflamatórios21 e bactérias9,22,23. Stockley et al.21 sugerem que, mesmo com a utilização de escalas de avaliação de aspeto macroscópico com mais de 2 alternativas a existirem e serem utilizadas na prática clínica, há uma boa concordância entre avaliadores na classificação de amostras de aspeto mucoide ou purulenta21.
As amostras dos pacientes com doença pulmonar foram recolhidas pela expetoração da secreção, já que é uma forma prática e eficiente de obter o muco respiratório das vias aéreas e reflete a transportabilidade do muco na traqueia e brônquios10, além de ser um método simples e não invasivo. Como a quantidade de secreção respiratória de indivíduos sem doença respiratória é muito pequena, utilizamos um método invasivo para recolher amostra suficiente para o estudo.
Neste grupo, utilizamos o método de Rubin et al.12, que recolheram muco do tubo endotraqueal de indivíduos sem doença respiratória submetidos a pequena intervenção cirúrgica e compararam as características do muco depositado no interior e na superfície externa do tubo. Os mesmos observaram que, nos 2 casos, as propriedades viscoelásticas eram similares, mas que o muco depositado no interior do tubo se apresentava menos hidratado. No nosso estudo, com o objetivo de utilizar amostras mais homogéneas, as amostras de muco foram recolhidas apenas da porção interna do tubo endotraqueal. Os valores encontrados para a velocidade relativa do transporte mucociliar no palato da rã foram maiores do que 0,7, concordando com valores de normalidade descritos por Puchelle et al.24.
Nesse grupo, a média de duração da anestesia foi de 112,4±50,1min e nesse grupo houve valores dentro da faixa de normalidade das propriedades de transporte. Além disso, a revisão de Houtmeyers et al.7 sugere que a velocidade relativa, assim como as propriedades reológicas, ficam inalteradas após a anestesia.
A maior transportabilidade mucociliar em indivíduos saudáveis, em comparação com a dos pacientes com DPOC e bronquiectasias, pode ser explicada pela interferência do processo patológico dessas doenças. No entanto, a diferença de idade entre os grupos pode ter favorecido a medida, já que a média de idade do grupo de indivíduos saudáveis foi menor do que a dos grupos com doença respiratória6,17.
Em relação ao deslocamento na máquina simuladora de tosse, as amostras de doentes com DPOC mostraram maior deslocamento comparado com o deslocamento dos indivíduos saudáveis e dos pacientes com bronquiectasias. Este achado está de acordo com a evolução do processo patológicos de danos no epitélio respiratório na DPOC, prejudicando, assim, a efetividade do transporte mucociliar, que passa a ser compensado pelo mecanismo de tosse3. Dessa maneira, o mecanismo de tosse passa a ser o principal mecanismo de transporte da secreção respiratória25.
O transporte de secreção respiratória de nossos pacientes com bronquiectasias foi o mais lento e não há nenhuma explicação fácil para esta conclusão. Este resultado está de acordo com os resultados de Davikas et al.26 e Valente et al.27. Além disso, outros estudos comparando a transportabilidade de secreções respiratórias de saudáveis e de pacientes com bronquiectasias também encontraram baixos valores para o transporte mucociliar e para o deslocamento na máquina simuladora de tosse27⿿29. No entanto, é necessário salientar que as máquinas simuladoras de tosse não são inteiramente comparáveis28,29.
Daviskas et al.27 encontraram uma média do ângulo de contacto (51,1±2,8°) maior do que a obtida no nosso estudo (36,78±7,56°). Puchelle et al.30 demonstraram que altos valores de ângulo de contacto estão associados a deficiência da transportabilidade ciliar e da tosse do muco brônquico. Segundo Girod et al.7, um ângulo de contacto em torno de 20° oferece melhor proteção e lubrificação. No nosso estudo, poucas amostras tinham ângulos de contacto inferior a 20° e não se observou diferença significativa entre os grupos avaliados.
Acredita-se que algumas drogas podem interferir no transporte do muco respiratório. No nosso estudo, apenas uma paciente estava a tomar mucolíticos, mas uma revisão recente não estabeleceu nenhum efeito destas drogas sobre o transporte de muco30. Esta paciente exibiu um melhor transporte ciliar, apesar de o deslocamento na máquina simuladora de tosse ter sido menor e o ângulo de contacto maior, um achado não correspondente a uma possível ação mucolítica benéfica. No entanto, não está definido na literatura a interferência sobre o transporte mucociliar de drogas utilizadas para o tratamento rotineiro de pacientes com DPOC e bronquiectasias, como broncodilatadores, corticosteroides e antibióticos7.
LimitaçãoOs fatores de confusão como marcadores inflamatórios/infecção, tempo de doença e número de episódios de infeção não foram controlados. Não houve uma padronização na recolha do muco envolvendo diferentes momentos da expetoração.
ConclusãoPodemos concluir que o muco respiratório dos indivíduos saudáveis tem um melhor transporte ciliar do que o de pacientes com doenças de pulmão, enquanto o muco em pacientes com DPOC tem uma melhor transportabilidade pela tosse, sugerindo que esses pacientes apresentam adaptações para tais mecanismos de defesa, enquanto que pacientes com bronquiectasias têm deficiência no transporte ciliar, assim como no transporte pela tosse.
Responsabilidades éticasProteção dos seres humanos e animaisOs autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e ÿtica e de acordo com os da Associação Médica Mundial e da Declaração de Helsínquia.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes e que todos os pacientes incluídos no estudo receberam informações suficientes e deram o seu consentimento informado por escrito para participar nesse estudo.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.